Estenosis de canal: patología espinal que afecta a la movilidad
Written by:La estenosis de canal en la zona lumbar es una enfermedad que encuentran comúnmente los especialistas en Neurocirugía en sus consultas. Consiste en una disminución del diámetro del canal lumbar, tanto del diámetro antero-posterior (o estenosis central), como de los forámenes o recesos laterales.
¿Con qué síntomas se manifiesta la estenosis de canal?
Normalmente la estenosis de canal suele presentarse con una variedad de síntomas que se denominan síndrome de Verbiest o claudicación neurógena de la marcha. Esto se traduce en una pérdida de fuerza, calambres en las piernas o parestesias (unilaterales o bilaterales), que desencadenan con determinado ejercicio y que remiten en posición antropoide o bien con sedestación.
También suele producirse dolor ciático cuando el paciente sufre estenosis de receso foraminal o lateral.
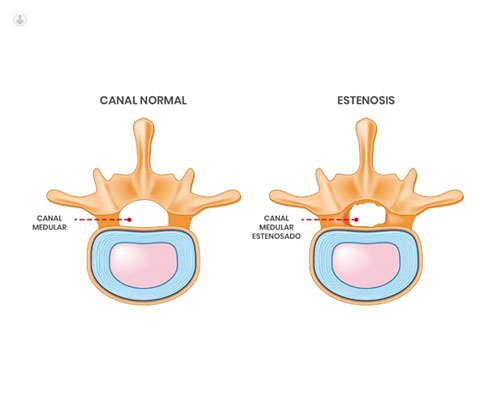
dolor ciático e impedir una correcta movilidad
¿Por qué se produce la estenosis de canal?
Normalmente la estenosis de canal es secundaria a una hipertrofia de las facetas articulares y del ligamento amarillo. Esto puede verse acentuado con un “bulging” discal, espondilolistesis o una estenosis de canal lumbar congénita.
Además, hay entidades nosológicas que se relacionan con una disminución del diámetro del canal, como pueden ser la enfermedad de Paget, la espondilitis anquilosante o la acondroplasia.
La estenosis de canal lumbar con síntomas se presenta más frecuentemente en L4-L5, después en L3-L4 y, finalmente, en L-5-S1 (L hace referencia a la vértebra lumbar y S a la vértebra sacra; los números significan el segmento: L5S1 significa la quinta lumbar primera sacra, por ejemplo).
¿Cómo se diagnostica la estenosis de canal?
Para que el especialista pueda diagnosticar la estenosis del conducto vertebral puede preguntar al paciente por los síntomas, analizar su historia clínica y hacer una exploración física. Además, es posible que pida diversas pruebas de diagnóstico por imagen para investigar la causa de dichos síntomas. Entre estas pruebas se encuentran:
- Radiografías. Los rayos X en la espalda pueden mostrar cambios óseos (como los osteofitos), que pueden hacer que se reduzca el espacio en el conducto vertebral. Cada radiografía, no obstante, supone una pequeña dosis de radiación.
- Resonancia Magnética (RM). Utiliza un potente imán y ondas de radio para reproducir imágenes transversales de la columna. Esta prueba permite detectar daños en discos y ligamentos, así como también si existen tumores. Además, puede mostrar en qué lugar hay presión en los nervios de la médula espinal.
- Tomografía computerizada o mielografía por tomografía computerizada. En caso de que el paciente no pueda someterse a una resonancia magnética el especialista puede recomendar una tomografía computerizada, que combina imágenes de rayos X tomadas desde distintos ángulos para producir imágenes transversales del cuerpo. En la mielografía por TC, se lleva a cabo tras inyectar un tinte de contraste. Lo que hace este tinte es resaltar la médula espinal y nervios, y puede mostrar hernias de disco, tumores y osteofitos.
¿En qué consiste el tratamiento de la estenosis de canal lumbar?
Normalmente se indicará una cirugía urgente en casos de síndrome de cauda equina y de déficit motor progresivo. En cambio, se considerará una cirugía no urgente:
- En claudicación neurógena de la marcha, después de llevar a cabo un tratamiento médico-fisioterápico de, al menos, 3 meses.
- Dolor incontrolable, sobre todo ciático, que haya recibido tratamiento conservador durante más de 4-6 semanas, siempre que haya una congruencia entre el cuadro clínico y aquello encontrado en la radiografía.
Los beneficios de la cirugía ante el tratamiento conservador parecen importantes en los dos primeros años tras la cirugía. Sin embargo, a medida que aumenta el tiempo de seguimiento las diferencias entre tratamientos se diluyen.
Las diferentes opciones quirúrgicas serán:
- Descompresión posterior del canal. Es un procedimiento que puede hacerse con laminectomía clásica o con recalibrado del canal lumbar. La segunda técnica consiste en hacer una flebectomía y flebectomía parcial, descomprimiendo el saco dural pero también preservando al máximo el complejo óseo-ligamentario posterior, y así no agravar la inestabilidad.
- Descrompresión posterior del canal y fusión. La fusión puede hacerse sin instrumentos (con chips óseos autólogos, normalmente) o con instrumentos (tornillos pediculares con o sin implantes intersomáticos). La forma instrumentada es la más empleada actualmente, cuando hay estenosis de canal junto con inestabilidad franca, como en casos de espondilolistesis y en casos de escoliosis degenerativa.
Aunque no hay evidencias de que la fusión sea superior a la descompresión en pacientes sin espondilolistesis o escoliosis degenerativas, sí hay evidencias de clase III de que la fusión mejora los resultados en pacientes con deformidad asociada a estenosis y en espondilolistesis. Además, hay evidencia de clase II de que, en pacientes con inestabilidad demostrada preoperatoriamente con radiografías dinámicas, la fusión junto con la descompresión mejora los resultados. También hay evidencia de clase III de que descompresiones amplias o facetectomías pueden producir inestabilidad iatrogénica, de manera que, en estos casos, mejora los resultados.


