5 preguntas clave sobre la retinopatía diabética
Escrito por:La retinopatía diabética es una de las complicaciones a largo plazo que puede presentar la diabetes. La retina es la estructura del ojo más importante para la visión, ya que es la que se encarga de captar la imagen que vemos para, a través del nervio óptico, trasladarla al cerebro e interpretarla. Por tanto, un deterioro en la retina, en este caso por la diabetes, producirá un deterioro en la visión que puede llegar a ser importante y permanente.
Según la Federación Internacional de Diabetes, actualmente hay 415 millones de personas diagnosticadas y se estima que, para el año 2040, esta cifra aumentará a 640 millones; esto se agrava porque 1 de cada 2 adultos con diabetes está sin diagnosticar, lo que supone un problema social, sanitario y económico de primera magnitud.
Es por ello que es importante tener en cuenta que el control de la diabetes y de sus complicaciones comienza en la atención primaria de salud, que debe incluir la detección de retinopatía diabética, y que la detección temprana y el tratamiento a tiempo de la retinopatía diabética pueden prevenir la pérdida de visión.
¿Cuáles son las causas de la retinopatía diabética?
Se origina por el daño que sufren los vasos sanguíneos del cuerpo y, por tanto, también a los que nutren la retina, y esto se produce como consecuencia de altos niveles de glucosa en sangre mantenidos durante largo tiempo.
La diabetes produce dos tipos de lesiones vasculares en la retina:
- Aumento de la permeabilidad de los pequeños vasos sanguíneos, lo que determina la salida de líquido de los mismos, originando un edema retiniano que, cuando afecta a la mácula (centro de la retina), se denomina edema macular y produce una alteración de la visión central en el paciente.
- Hemorragias que pueden quedarse limitadas a la retina o extenderse al contenido gelatinoso del ojo (humor vítreo).
¿Qué síntomas presenta la retinopatía diabética?
En las primeras fases de la retinopatía diabética, la falta de síntomas puede hacer que pase desapercibida. Entre los síntomas que pueden aparecer destacan:
- Disminución de la visión nocturna
- Alteraciones en la visión de colores (principalmente azul y amarillo)
- Pobre recuperación de la visión después de una exposición a la luz brillante
- Variación de la visión
- Visión borrosa
- Episodios de visión doble
En etapas ya avanzadas, el síntoma más importante es la pérdida de visión que el paciente nota; esta pérdida de visión puede notarse en el centro de la imagen a causa del edema macular diabético o incluso una pérdida total al producirse una hemorragia masiva en el humor vítreo.
Cabe destacar que, para que aparezcan síntomas, la patología debe encontrarse en fases ya avanzadas, pero en esta situación el tratamiento no es tan efectivo. Por este motivo es mejor controlar la retinopatía antes de que aparezcan los síntomas.
¿Qué tipos de retinopatía diabética existen?
La retinopatía diabética tiene diferentes fases:
1. Sin retinopatía aparente: su apariencia es normal, ya que no se observan lesiones en el fondo de ojo.

2. Retinopatía diabética no proliferativa leve: se pueden observar unos pequeños puntos rojos redondeados llamados microaneurismas.

3. Retinopatía diabética no proliferativa moderada: presenta pequeñas hemorragias retinianas, así como manchas blancas o exudados.
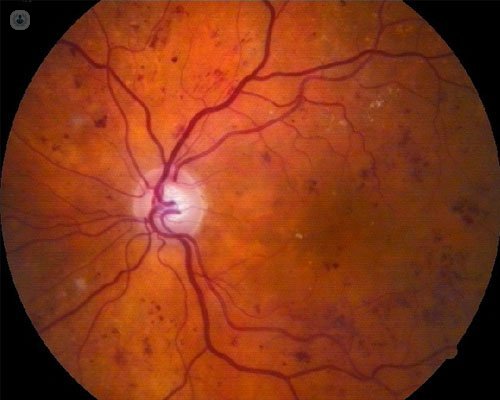
4. Retinopatía diabética no proliferativa severa: se forman lesiones vasculares oclusivas y hemorragias intraretinianas por toda la retina, lo que estimula la aparición de nuevos vasos retinianos frágiles y su extensión por toda la retina.

5. Retinopatía diabética proliferativa: los nuevos vasos retinianos se rompen y originan hemorragias en el humor vítreo, que estimulan la formación de bridas cicatriciales, con tracción de la retina y la consecuente aparición de desprendimientos de retina.
¿Cómo se puede diagnosticar la retinopatía diabética?
Es muy importante que toda persona que haya sido diagnosticada de diabetes acuda al oftalmólogo para hacerse un control en ese momento y que éste se repita anual o bianualmente en función de la evolución de la diabetes.
La exploración oftalmológica debe incluir las siguientes pruebas:
Exploración ocular: se mide la visión central, la agudeza visual, la tensión ocular y la superficie anterior del ojo.
Exploración del fondo de ojo: consiste en dilatar la pupila para analizar mejor las zonas más periféricas de la retina. La exploración se puede realizar con diferentes instrumentos, como el oftalmoscopio de mano (oftalmoscopia directa) o el oftalmoscopio binocular (oftalmoscopia indirecta), y con lentes de exploración que se colocan sobre el ojo y se ayudan del uso de la lámpara o un retinógrafo para archivar la imagen del ojo.

Angiografía de fluoresceína: permite visualizar la red vascular profunda del ojo. Se realiza cuando hay lesionas en el fondo del ojo.

Tomografía de coherencia óptica (OCT): es una técnica que capta una imagen muy exacta de las diferentes capas de la retina. Es muy útil en los casos de edemas maculares.

¿Cuál es el tratamiento de la retinopatía diabética?
Como se ha mencionado anteriormente, hay que tener presente que el diagnóstico y tratamiento precoz pueden prevenir la pérdida de visión, es decir, una persona con diabetes puede vivir toda su vida sin problemas oculares siempre y cuando esté bajo un control oftalmológico adecuado y sepa convivir con esta enfermedad (medicación, dieta saludable y actividad física adecuada).
Así pues, en las primeras fases de la enfermedad, el único tratamiento es el control de la diabetes. Cuando ya se han detectado alteraciones vasculares importantes, el tratamiento consiste en la fotocoagulación con láser, que ayuda a estabilizar la retinopatía reduciendo los vasos sanguíneos anormales y frágiles y evitando nuevas hemorragias, pero no a curarla.
Cuando aparecen edemas maculares, no pueden tratarse con láser, por lo que requiere una medicación muy concreta (antiVEGF o dexametasona) que se administra mediante inyecciones en el ojo.
Finalmente, si existe una alteración en el humor vítreo, ya sea por bridas que puedan mover la retina o por hemorragias repetidas, el tratamiento es quirúrgico, concretamente mediante una técnica denominada vitrectomía, que consiste en la eliminación del humor vítreo opacificado por la sangre.


